Les onychomycoses
Informations générales
L’onychomycose se définie comme une infection chronique de l’appareil unguéal (lit, racine, tablette) par un champignons « agent fongique ». Les onychomycoses représentent un motif très fréquent en consultation et représente 50 % des maladies des ongles en général. L’atteinte des ongles des orteils est dix fois plus fréquente que l’atteinte des ongles des mains.
Plusieurs agents fongiques sont responsables d’onychomycose. On citera le Trichophyton rubrum qui est le champignon le plus fréquemment retrouvé (50% des cas), appartenant à la grande famille des « dermatophytes».
Plus rarement l’onychomycose est secondaire à d’autres champignons comme les moisissures qui sont beaucoup plus difficiles à identifier et à traiter ( Aspergillus spp., Acremonium, Fusarium spp., …).
Dans certaines situations, le champignon contamine secondairement un ongle déjà malade tel que un ongle psoriasique. Il s’agit souvent de levures comme le Candida spp. Les levures ne coloniseraient qu’exceptionnellement un ongle sain chez un patient en bonne santé « immunocompétent ». Les authentiques onychomycoses à Candida spp. sont habituellement observées dans un contexte d’un déficit de l’immunité.
Signes cliniques
Les présentations cliniques des onychomycoses sont polymorphes. La connaissance de ces différentes formes cliniques permet de guider le choix thérapeutique.
Cinq principales présentations cliniques de l’onychomycose sont habituellement décrites en fonction de la voie de pénétration du champignon dans la tablette de l’ongle :
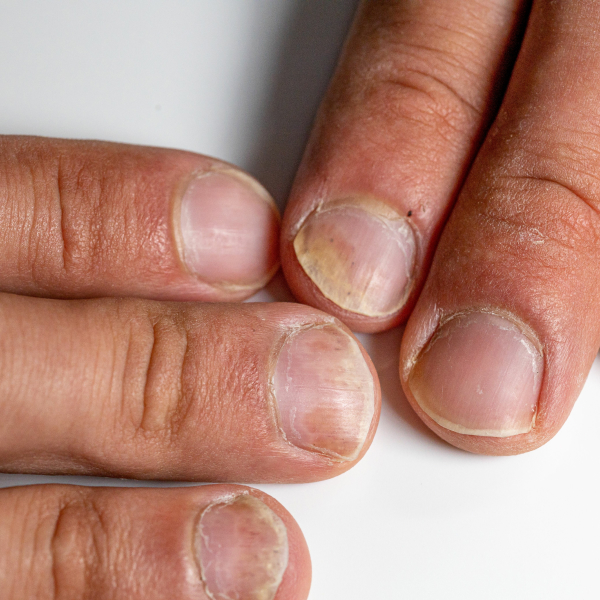
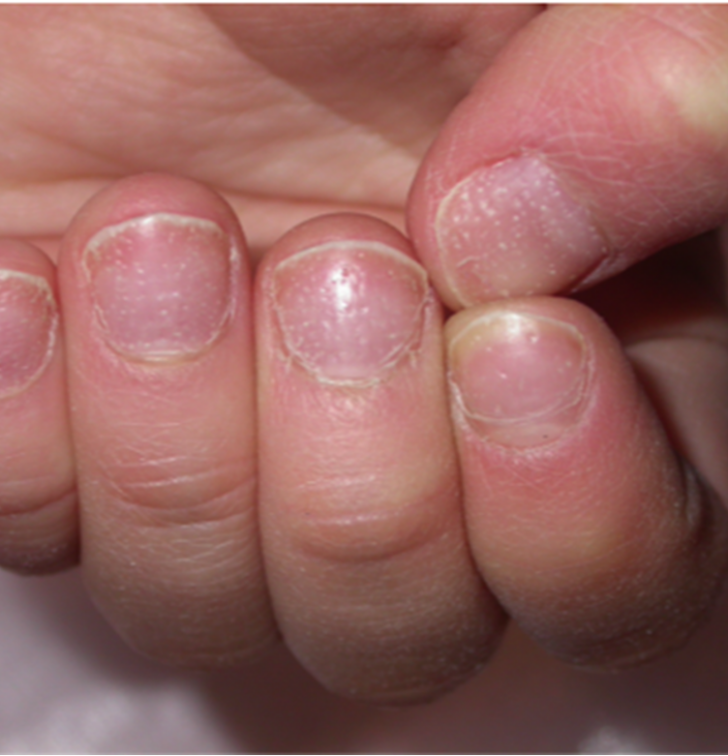
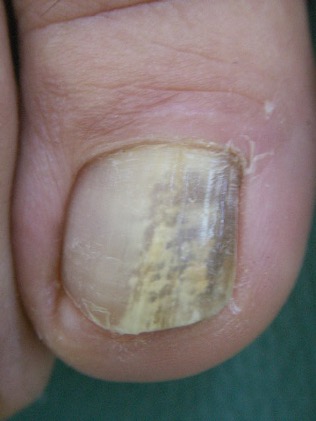
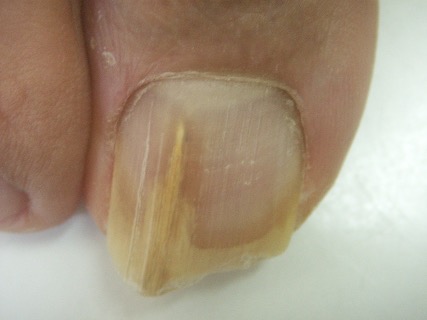
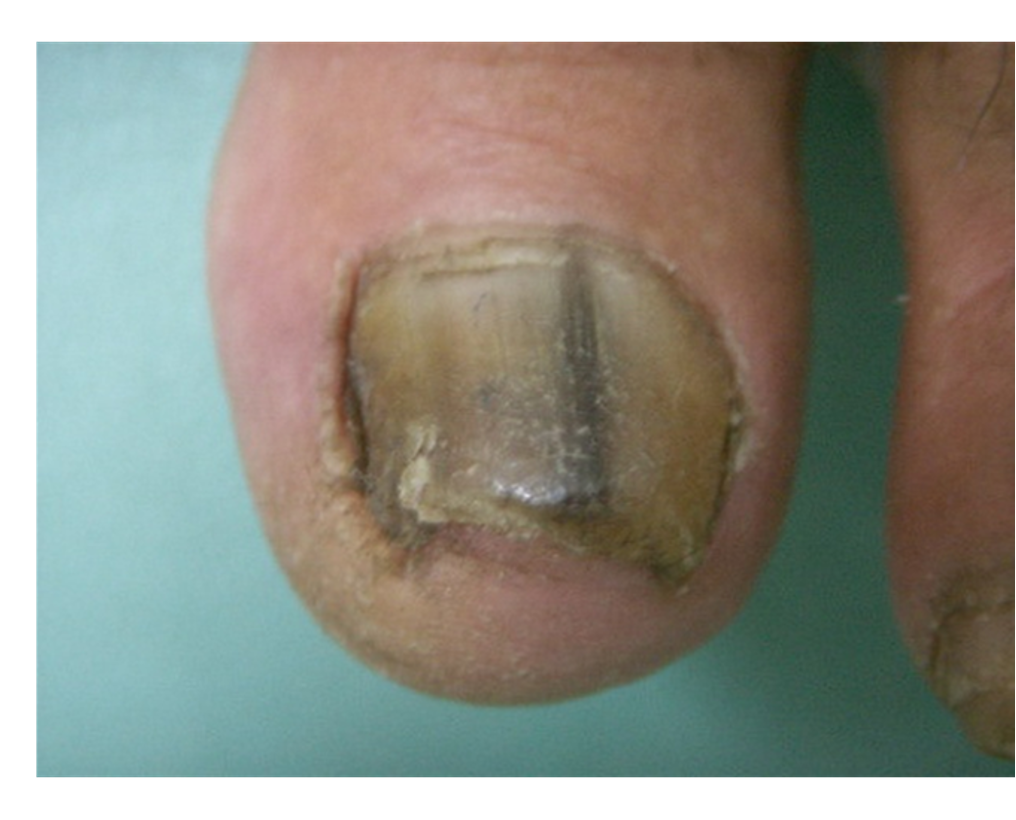
L’onychomycose disto-latérale sous-unguéale est la forme la plus commune. Le champignon pénètre sous la partie libre de l’ongle « extrémité disto-latérale de la tablette » et s’étend de proche en proche vers la racine (matrice). Elle se manifeste cliniquement par un décollement de la tablette de l’ongle « onycholyse », une épaisseur sous l’ongle (hyperkératose sous unguéale) qui est parfois friable, poudreuse. L’ongle perd sa transparence avec une modification de la coloration, pouvant aller du blanc (leuconychie) au jaune (fusée xanthonychique) en passant par l’orangé, voir le noir (mélanonychie fongique).
L’onychomycose sous-unguéale proximale : le champignon envahi le repli de chair au-dessus de l’ongle (repli sus unguéal proximal) et se propage vers la profondeur et vers le bord libre de l’ongle. Habituellement une coloration blanche de l’ongle « leuconychie » est observée, associée ou non à une inflammation du repli de chair au-dessus de l’ongle « paronychie ». Cette forme survient souvent sur un terrain d’immunodépression, imposant de réaliser un bilan sanguin.
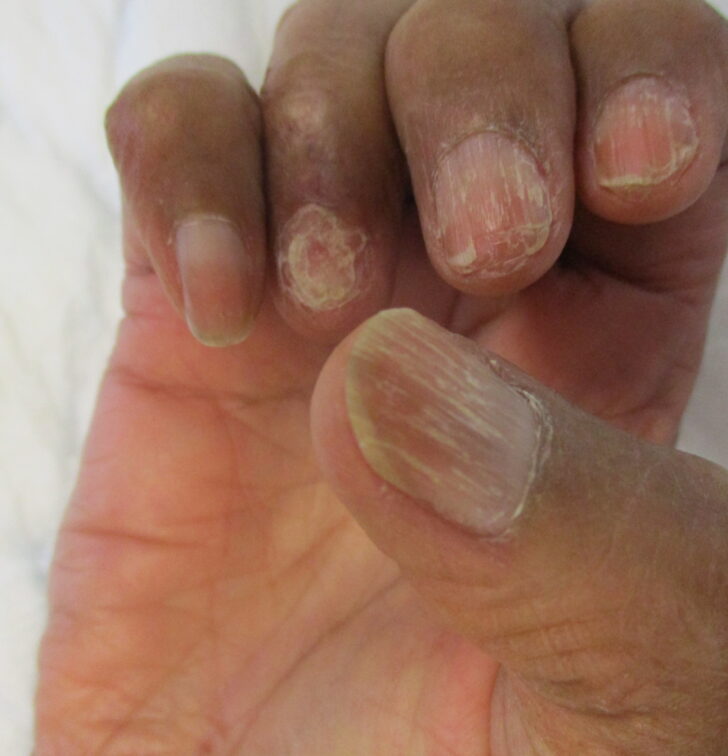
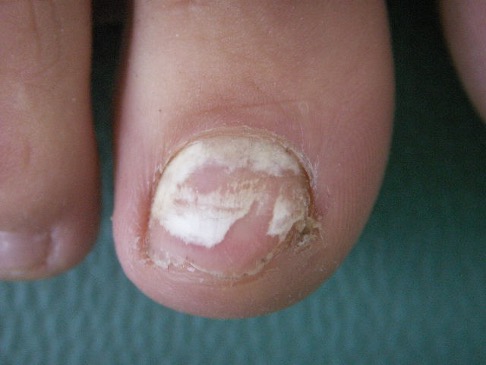
L’onychomychose superficielle, se traduit par des zones blanchâtres « leuconychies superficielles » à bords nets qui disparaissent au grattage de la tablette unguéale au bistouri.
L’onychomycose « endonyx » où le champignon pénètre directement dans l’épaisseur de la tablette à partir du bord libre, sans passer par le lit ou la surface de l’ongle. Elle se traduit cliniquement par une perte de transparence avec modification de la couleur de la tablette sans hyperkératose sous-unguéale ni onycholyse. C’est une forme rare.
L’onychomycose dystrophique totale constitue l’évolution de toutes les formes décrites ci-dessus. L’ongle peut s’effriter complétement.
La prise en charge
La prise en charge des onychomycoses est un défi permanent, nécessitant souvent plusieurs mois de traitement avec un risque de récidive important. En effet, 20 à 25% des patients ne répondent pas au traitement et 10 à 50% récidivent. Avant toute initiation d’un traitement antifongique, le diagnostic d’onychomycose doit être confirmé.
Une meilleure connaissance des différentes thérapeutiques disponibles est capitale pour optimiser la prise en charge des onychomycoses. L’indication de traitement d’une onychomycose doit être évaluée en fonction du rapport bénéfice/risque. Après confirmation du diagnostic d’onychomycose, une évaluation soigneuse de chaque cas s’impose avant l’instauration d’un traitement adapté. La prise en compte de ces différents facteurs réduira considérablement le pourcentage d’échecs et de récidive.
Le découpage de l’ongle malade « débridement » fait partie intégrante du traitement des onychomycoses. Il doit être systématique. Avant un découpage à la pince, l’ongle peut être ramolli, préparé par une préparation à base d’urée. Le débridement permet donc de diminuer la charge fongique, de réduire la résistance des champignons et d’optimiser l’efficacité du traitement prescrit. Le débridement est une étape clé dans la prise en charge des onychomycoses il doit être systématique. Dans certaines situations ce débridement est chirurgical.
Certains signes cliniques d’onychomycoses sont réputées plus résistantes au traitement comme l’hyperkératose de plus de 03 mm, l’onycholyse, les fusées jaunâtres, l’onychomycose à moisissures (très peu sensibles aux anti champignons). Par ailleurs, toute autre localisation (espaces inter orteils plantes, plantes, …) doit être traitée.
Comment confirmer le diagnostic ?
La confirmation du diagnostic d’une onychomycose est indispensable avant de débuter un traitement. Il existe de nombreuses méthodes permettant de confirmer le diagnostic d’onychomycose.
Le prélèvement mycologique constitue le gold standard. La qualité du prélèvement unguéal conditionne celle du résultat. Le prélèvement doit se faire la limite de l’ongle sain, ongle malade. Avant tout prélèvement il faut s’assurer de l’arrêt d’un traitement anti champignon « antifongique » par voie orale ou local par vernis anti champignon d’au moins 03 mois. Le prélèvement mycologique permet d’identifier le champignon responsable, permettant d’adapter le traitement.
En cas de négativité des résultats mycologiques et si la présentation clinique est hautement suspecte, il ne faut pas hésiter à pratiquer un nouveau prélèvement.
L’histomycologie (étude histologique de la kératine de la tablette de l’ongle) est également une approche non invasive, simple qui permet de confirmer le diagnostic d’onychomycose mais ne permet d’identifier le champignon responsable. Les faux positifs ou faux négatifs de l’examen mycologique standard peuvent ainsi être redressés par cet examen. L’histomycologie permet aussi de diagnostiquer d’autres pathologies unguéales comme du psoriasis.
D’autres techniques de microbiologie sont disponibles permettant d’accélérer et augmenter la sensibilité et spécificité de l’identification des dermatophytes, comme la PCR (polymerase chain reaction), le Maldi-Tof (Matrix-assisted laser desorption ionization time-of-flight mass spectrometry), le séquençage ADN. Ces techniques sont onéreuses et nécessite également un équipement particulier de laboratoire de microbiologie.
Et si ce n’était pas une onychomycose ?
Plusieurs autres maladies de l’ongle peuvent être confondues avec une onychomycose.
On citera: le psoriasis, le lichen, les onychopathies mécaniques, les microtraumatismes répétés, l’eczéma, certains tumeurs de l’ongle (onychomatricome, carcinome épidermoïde), les granulations de kératine suite à l’application de vernis, l’exostose sous-unguéale.
Devant une pigmentation noirâtre de l’ongle « mélanonychie fongique » on discutera les autres maladies, notamment certaines tumeurs malignes ou bénignes de l’ongle : le mélanome in situ, la maladie de Bowen, l’onychopapillome pigmenté, le lentigo, le naevus matriciel, …
Il est important de noter que certaines maladies comme le psoriasis de l’ongle, l’onychomatricome (tumeur bénigne de l’ongle) peuvent s’associer à une onychomycose.